Inleiding
Wanneer iemand een levensbeperkende ziekte of kwetsbaarheid heeft wordt er palliatieve zorg geboden. Deze zorg start vanaf het moment dat bekend is dat genezing niet meer mogelijk is. De periode waarin palliatieve zorg wordt gegeven kan lang maar ook kort zijn. Dat hangt af van de onderliggende ziekte of kwetsbaarheid en de fase waarin de persoon zich bevindt. Kwaliteit van leven en de wensen en behoeften van de patiënt staan in deze fasen altijd voorop.
Palliatieve zorg kent verschillende fases. Deze zijn niet afgebakend. Vaak lopen deze fasen tegelijkertijd naast elkaar en door elkaar heen. Toch zijn er grofweg fases te onderscheiden:
- Ziektegerichte palliatieve fase: De ziekte wordt behandeld zonder dat genezing mogelijk is. Het doel is om de ziekte zo lang mogelijk te remmen, of stil te laten staan, en de gevolgen van de ziekte beperkt te houden.
- Symptoomgerichte palliatieve fase: De ziekte gaat verder en er ontstaan mogelijk meer klachten. Er wordt geen behandeling meer gegeven om de ziekte te remmen maar wel om de gevolgen (de symptomen) van de ziekte zo veel mogelijk te beperken of te verlichten. Ook voeding en vocht krijgt dan een andere rol.
- De terminale symptoomgerichte palliatieve fase: In deze fase, ongeveer de laatste 3 maanden voor het overlijden, wordt symptoomverlichting steeds belangrijker en verandert de focus van de zorg verder richting het naderende sterven. Soms moeten er belangrijke beslissingen genomen worden ten aanzien van voeding en vocht.
- De stervensfase: Deze fase sluit de terminale fase af. Dan verschuift de aandacht van kwaliteit van leven naar kwaliteit van sterven. Deze fase duurt meestal slechts enkele uren tot dagen, tot het overlijden.
In deze brochure wordt vooral uitleg gegeven over de rol van voeding en vocht in de (terminale) symptoomgerichte palliatieve fase en de stervensfase. Voor informatie, ondersteuning en brochures over voeding en vocht in de ziektegerichte palliatieve fase wordt verwezen naar de afdeling diëtetiek.
De arts/Verpleegkundig Specialist (VS)/Physician Assistant (PA) kan een verwijzing naar een diëtist verzorgen.
1. De palliatieve fases
Ziektegerichte fase
In deze fase vindt er vaak behandeling plaats om de ziekte te remmen en de gevolgen van de ziekte te beperken. Dit kunnen onder andere operaties en chemotherapie behandelingen zijn. Voeding en vocht zijn een belangrijk onderdeel voor het behoud van conditie en kracht om deze behandelingen aan te kunnen en zoveel mogelijk energie te hebben voor het dagelijks leven. Naast eten en drinken is bewegen en voldoende rust net zo belangrijk.
Wanneer er problemen zijn op het gebied van voeding, denk hierbij aan misselijkheid, droge mond e.d., dan kan een arts/VS/PA dit mogelijk behandelen. Daarnaast kan een diëtist ingeschakeld worden om adviezen en begeleiding te geven. Het voorschrijven van drink- en/of sondevoeding kan hiervan een onderdeel zijn. De arts/VS/PA kan een verwijzing naar een diëtist verzorgen.
(terminale) Symptoomgerichte fase
In de (terminale) symptoomgerichte fase wordt er geen behandeling gegeven om de ziekte te remmen, maar zijn er wel behandelingen om de gevolgen (de symptomen) van de ziekte zo veel mogelijk te beperken of te verlichten. Dit kunnen therapieën zijn, medicijnen of aanpassen van eet- en drinkgedrag. Omdat de focus van de behandeling verandert, krijgen voeding en vocht ook een andere betekenis. Dat is een verandering die voor iedereen wennen is. Voeding en vocht zijn niet meer van betekenis om de ziekte te bestrijden.
Eten en drinken staan nu in het teken van afstemmen wat iemand wil en kan, gericht op het behouden of verbeteren op de kwaliteit van leven en welbevinden. Hierbij is het sociale onderdeel van eten en drinken uiteraard belangrijk. Eten hoeft niet meer als ‘moeten’ te worden gezien, maar als iets waarvan genoten mag worden. In deze fase is het belangrijk naasten te betrekken en samen tot ideeën en plannen te komen.
Het gebruik van bijvoeding, zoals verrijkte drinkvoeding of andere voedingssupplementen, zijn mogelijk wanneer deze bijdragen aan het welbevinden. Wanneer het eten en drinken van deze producten tegen staat, is het prima ze niet meer te gebruiken. Zeker wanneer het in de weg staat van genieten van ander eten en drinken waar naar uit gekeken wordt of meer smaak en een fijne beleving geeft.
De zorg van de arts/VS/PA en de diëtist gaat uit naar de wensen en behoeften die er zijn. Belangrijker is dat de smaak, de frequentie van eten, de portiegrootte en de vorm van de voeding is afgestemd op de beleving en de tolerantie van de patiënt. Alleen maar eten en drinken wat en wanneer men wenst, niet omdat het moet. Er zal geen nadruk liggen op gewicht, spiermassa en of dat de juiste voedingsstoffen in het dieet aanwezig zijn.
De stervensfase
De stervensfase sluit de terminale symptoomgerichte palliatieve fase af. In de stervensfase kondigt het overlijden zich onherroepelijk aan en sterft iemand binnen enkele uren tot dagen. In de stervensfase is inname van voeding en vocht geen prioriteit en zal dit geheel vanzelf stoppen of gestopt worden.
In de stervensfase moet eten, drinken en toedienen van vocht afgestemd worden op de afnemende lichaamsfuncties. Wanneer het lichaam aan het sterven is, gaan de organen steeds minder goed werken. De spijsvertering schakelt langzaam uit en het lichaam kan steeds minder goed voedsel verteren.
Het is belangrijk om te weten dat iemand in de stervensfase niet doodgaat omdat er niet gegeten of gedronken wordt. Diegene verliest geleidelijk aan zijn interesse in eten en drinken en houdt er op enig moment ook spontaan mee op. Dit is een natuurlijk proces.
Indien er nog gebruikt gemaakt wordt van kunstmatig toegediende voeding, zal dit gestopt worden. Het stoppen van deze kunstmatig toegediende voeding kan al in de terminale symptoomgerichte fase plaatsvinden. Dit zijn ongeveer de laatste 3 maanden voordat iemand komt te overlijden. Het kan zijn dat deze voeding gestopt wordt, maar dat iemand wel in staat is om te drinken. Daardoor kan het zijn dat iemand nog een periode in leven blijft door alleen elke dag wat vocht binnen te krijgen.
2. Algemene symptomen en veranderingen in de (terminale) symptoomgerichte palliatieve fase
Veel voorkomende symptomen en veranderingen in de (terminale) symptoomgerichte palliatieve fase, die voor een deel te maken hebben met voeding en vocht, zijn; gewichtsverlies, spierzwakte, gewichtstoename, pijn, benauwdheid, vermoeidheid, gebruik van voedingssupplementen, omgang met voeding en vocht, verandering in de sociale beleving en de betekenis van eten en drinken.
Afhankelijk van de palliatieve fase waarin iemand zich bevindt kunnen symptomen en veranderingen beïnvloed of geaccepteerd worden. De arts/VS/PA of diëtist zal dit bespreekbaar maken. Het kan ook zelf bespreekbaar gemaakt worden. Blijf niet met vragen zitten, uitleg en/of behandeling kan de kwaliteit van leven verbeteren.
Gewichtsverlies
Gewichtsverlies komt vaker voor dan gewichtstoename. Gewichtsverlies kan door verschillende oorzaken komen, zoals door gebrek aan eetlust, problemen van de mond, keel, slokdarm of maag en darmen. Het komt ook door de ziekte zelf omdat er veranderingen in de stofwisseling optreden. Uiteraard kan het ook een gevolg zijn van de behandeling (zoals een operatie of chemotherapie) of door het gebruik van medicijnen.
Het lukt niet altijd om het afvallen te stoppen, of om zelfs weer aan te komen in gewicht. Het is dan van belang dat eten en drinken geen opgave is, of wordt. Vraag een verwijzing naar een diëtist voor hulp en begeleiding hierbij.
Spierzwakte
In combinatie met gewichtsverlies ontstaat er vaak ook spierzwakte. De spieren nemen in omvang en kracht af. Hiermee wordt ook verlies van conditie ervaren. De combinatie van gewichtsverlies en spierzwakte kan dagelijkse bezigheden moeilijker maken.
Wanneer er een fors gewichtsverlies met spierzwakte is wordt dat het ‘cachexie syndroom’ genoemd en dit is onomkeerbaar. Dan is er meestal ook een tekort aan vitamines en mineralen. Dit syndroom wordt regelmatig gezien in de terminale- en stervensfase.
Gewichtstoename
Gewichtstoename in de palliatieve fasen komt niet vaak voor. Wanneer het ontstaat kan dat komen door behandelingen van een ziekte (chemotherapie, hormoontherapie, operaties), door ziekte zelf (vochtophoping onder de huid of in de buik) en door minder lichaamsbeweging. Natuurlijk kan het ook ontstaan door teveel en te calorierijk eten, zeker wanneer er meer trek is of juist een verminderde verzadigingsprikkel, bijvoorbeeld bij het gebruik van bepaalde medicijnen.
Sommige behandelingen tegen kanker kunnen ‘sarcopene obesitas’ veroorzaken; een vorm van ondervoeding waarbij er verlies van spiermassa en spierkracht ontstaat en een toename van vetmassa zorgt voor overgewicht. Waardoor dit precies gebeurt is niet duidelijk. Het lijkt erop dat er verschillende factoren een rol spelen.
Wanneer de gewichtstoename onwenselijk is, bespreek dit dan met de arts/VS/PA of diëtist.
Pijn, benauwdheid en vermoeidheid
Door pijn, benauwdheid en vermoeidheid kan eten en drinken een opgave zijn. Bij deze klachten is er vaak minder zin in eten. In het geval van pijn en benauwdheid kan behandeling van die klacht helpen om daarna weer beter te kunnen eten en drinken. Vermoeidheid kan zorgen voor verminderde eetlust maar ook voor beperkingen in het voorbereiden van maaltijden en het halen van boodschappen. Bespreek de klachten die eten en drinken in de weg staan met de arts/VS/PA.
Omgang met voeding en vocht, verandering in de sociale beleving en de betekenis van eten en drinken
De last die zieke en kwetsbare mensen kunnen ervaren op lichamelijk, emotioneel, sociaal, praktisch en levensbeschouwelijk gebied, wordt samengevat in de term distress.
Voeding kan ook bijdragen aan distress. Dat komt vooral doordat over het algemeen voldoende, smakelijk en goed kunnen eten wordt gezien als een voorwaarde voor leven, gezondheid en beter worden en een eigen verantwoordelijkheid daarvoor. Onbedoeld gewichtsverlies maakt de ziekte meer zichtbaar en confronterend. Dat maakt dat zieke mensen, en de naaste die voor het eten zorgt, vaak gefixeerd zijn op voeding, zelf iets willen doen en met eten en drinken willen werken aan een mogelijk herstel van gezondheid. Als goed eten dan niet lukt, kan dat bij beiden voor onzekerheid, spanning, irritatie en angst zorgen.
Voeding is daarnaast niet alleen een bron van voedingsstoffen, maar heeft ook een belangrijke sociale functie: men eet en drinkt graag samen met anderen. Samen eten is voor veel mensen een van de hoogtepunten van de dag. Samen de dag beginnen, samen de dag doornemen. Als niet meer op de gebruikelijke manier gezamenlijk kan worden gegeten, omdat iemand bijvoorbeeld aangewezen is op sondevoeding, heeft dat gevolgen voor de gezinssituatie en sociale contacten.
Smaak en genieten van lekker eten en drinken leveren ook een belangrijke bijdrage aan de kwaliteit van leven. Als voedingsmiddelen en maaltijden voornamelijk tegenzin oproepen of helemaal niet meer kunnen worden gebruikt, kunnen momenten van genieten veranderen in stressvolle situaties.
Opknappen door voeding is alleen mogelijk als de ziekte en de levensfase dat toelaat. Wanneer de ziekte heel actief is, kan het lichaam niet opknappen door goede voeding. De ziekte is, of wordt, de baas en gaat overheersen, daar kan goede voeding niets aan veranderen. Dat klachten toenemen ligt niet aan de persoon die ziek is, ook niet aan de manier waarop anderen voor de zieke zorgen en ook niet aan de naasten.
Klachten en symptomen zijn uitingen van de ziekte die zich verder ontwikkeld. Het lichaam is zo bezig met de ziekte, dat eten en drinken en speciale voeding (bijvoeding en kunstmatig toegediende voeding) meer kwaad dan goed gaan doen, meer een last vormen dan dat het een positief effect kan hebben. De voedingstoestand is dan geen doel op zich, symptomen bestrijden en comfort worden het belangrijkste. Dit kan betekenen dat minder eten, anders eten en zelfs stoppen met eten (of stoppen met het toedienen van kunstmatige voeding), beter is dan doorgaan met eten.
"Vooral in de laatste levensfase is het goed om van elkaar te weten welke opvattingen en gedachten er zijn over voeding en vocht. Uit onderzoek blijkt dat diegene die ziek zijn zich geen tot weinig zorgen maken over minder eten en drinken. Zij hebben vrede met hun eigen verklaringen voor de verminderde inname, zoals gebrek aan eetlust, geen zin in eten, eten niet kunnen verdragen, geen energie hebben om te eten, geen of juist een vieze smaak, of misselijkheid/slikproblemen. Sommige geven ook aan dat zij eten en drinken als zinloos ervaren, aangezien de laatste levensfase en daarmee hun sterven nabij is.
Naasten laten weten eten en drinken juist wel belangrijk te vinden voor de zieke, omdat het routine geeft aan het leven, een sociaal samenzijn is en vanwege de voedingswaarde. Minder of niet meer eten en drinken is een grote verandering voor de naasten. Zij reageren dan ook verschillend op deze verandering. Sommigen accepteren de veranderingen en volgen de patiënt in wat voor diegene belangrijk is en kwaliteit van leven geeft. Anderen willen dat de zieke blijft eten en drinken en zien het als een onderdeel van ‘het gevecht’ tegen de ziekte en de dood.
Wat belangrijk lijkt te zijn, is dat de zieke en de naasten hun gedachten, wensen en angsten met elkaar bespreken. Dit kan rust geven en een dagelijkse strijd voorkomen. Het kan zelfs het gesprek over het naderende einde van het leven verbeteren."
(Raijmakers, N. Vocht en voeding in de laatste levensfase: verminderde orale inname is een belangrijke verandering voor naasten. Pallium: 2013, 15(5), 22-23)
3. Specifieke symptomen en veranderingen
In de palliatieve fasen kunnen veranderingen en symptomen optreden. Soms is het mogelijk specifieke veranderingen en symptomen te beïnvloeden met aanpassingen in het eten en drinken. Anders omgaan met het dagelijkse ritme, of andere voedingsmiddelen proberen, kan een positief effect hebben. Dit vraagt ook om anders denken over voeding en de doelen van eten en drinken. Niet alleen van diegene die ziek of kwetsbaar is maar ook van de naasten.
Eetlust
Een gebrek aan eetlust kan komen door behandelingen of het gebruik van medicijnen. Dit komt nogal eens voor in de ziektegerichte palliatieve fase. Het kan ook een gevolg zijn van mondproblemen, verandering van smaak en reuk, vermoeidheid, pijn of mentale spanning. Verminderde eetlust, snel een vol gevoel hebben en afkeer van eten en drinken komt ook voor wanneer de ziekte verder gaat en het lichaam steeds meer overneemt. Dit komt vooral voor in de (terminale) symptoomgerichte palliatieve fase. Het maagdarmkanaal kan het eten minder goed verwerken en opnemen. Eten en drinken vraagt dan meer energie om te verwerken dan dat het energie oplevert. Het lichaam geeft dan zelf aan dat het geen behoefte heeft aan eten en drinken. Tips over eten en drinken bij een verminderde eetlust staan in bijlage 1.
Het is vooral goed om uit te proberen wat helpt. Dat kan per persoon verschillen maar ook in de tijd veranderen. Wat eerst als lekker werd ervaren kan later gaan tegenstaan of andersom. Wanneer zelf koken de eetlust vermindert is het handig iemand anders te vragen het eten te bereiden en niet in de keuken te zijn op dat moment. Belangrijkste tip van alles is: Eet en drink vooral naar smaak!
Mond-, keel-, slokdarm- en maagdarmproblemen
Deze problemen kunnen in alle palliatieve fasen voorkomen als gevolg van behandelingen, medicijngebruik of door het voortgaan van de ziekte of kwetsbaarheid. Het voedsel zelf is meestal niet de oorzaak. Het belangrijkste is te onderzoeken of de oorzaak van de klacht weggenomen of symptomatisch behandeld kan worden. Bijvoorbeeld met medicijnen of aanpassingen zoals (kunst) gebit verbetering.
Misselijkheid en braken
Misselijkheid en braken komen voor is alle palliatieve fasen, als gevolg van de ziekte, behandelingen of medicijngebruik. Overleg met een arts/VS/PA of er aanpassingen mogelijk zijn, of medicijnen tegen de misselijkheid die kunnen helpen. Voor voedingsadviezen bij misselijkheid in de ziektegerichte fase wordt verwezen naar de afdeling diëtetiek. De arts/VS/PA kan een verwijzing verzorgen.
Bij misselijkheid en braken in de (terminale) symptoomgerichte fase is het soms mogelijk een oorzaak te behandelen. In andere gevallen zal er met medicijnen, maagontlediging door een maaghevel, adviezen over eten, drinken en leefstijl gezocht worden naar verlichting van de klachten. Tips over eten en drinken bij misselijkheid staan in bijlage 2.
Droge mond
Een droge mond komt door een tekort aan speeksel. Dit kan komen door bepaalde medicijnen, uitdroging, roken en niet eten en drinken. Het kan ook het gevolg zijn van sommige vormen van chemotherapie of van een bestralingsbehandeling in het gebied rondom hoofd en hals.
Wanneer een droge mond door bestraling komt kan het blijvend zijn. Veel drinken helpt dan over het algemeen niet. Overleg eventueel met een arts/VS/PA of diëtist welke mogelijkheden of medicijnen zijn die kunnen helpen. Tips over eten en drinken bij een droge mond staan in bijlage 3.
Kauw- en slikproblemen
Kauw- en slikproblemen zijn er in veel vormen met verschillende oorzaken. De klachten kunnen van lange of korte duur zijn. Wanneer de mond, keel of slokdarm vanwege een tumor (mee)bestraald zijn, is er een grotere kans op slikproblemen. Tips over eten en drinken bij kauw- en slikproblemen staan in bijlage 4.
Bij volledige afhankelijkheid van vloeibare voeding is een afspraak met een diëtist aanbevolen om na te gaan of de voeding voldoende voedingsstoffen bevat. Dat kan ook nuttig zijn als er langdurig gemalen voeding nodig is. Soms kunnen voedingssupplementen of speciale voedingspreparaten nodig zijn. Overleg dit met de arts/VS/PA of diëtist.
Pijnlijke mond of keel en mondslijmvliesontsteking
Door behandelingen zoals chemotherapie en bestraling kunnen ontstekingen in de mond en keel ontstaan. Hierdoor kunnen de mond en keel gevoelig en pijnlijk aanvoelen. Maar ook door andere oorzaken zoals verminderde weerstand of lichamelijke achteruitgang kunnen er pijnklachten in de mond en keel ontstaan. Dit maakt eten en drinken lastig.
Is het beter of prettiger om gemalen, zachte of vloeibare voeding te eten? Dan zijn er diverse tips in de bijlagen onder droge mond (bijlage 3) en kauw en slikproblemen (bijlage 4).
Hinderlijke slijmvorming
De vorming van taai slijm is een klacht die vooral voorkomt tijdens en na bestraling van tumoren in het hoofd halsgebied. Ook bij slokdarmkanker en longkanker kan slijmvorming optreden. Dit taaie slijm kan moeilijk worden weggeslikt of opgehoest en zit daarmee eten en drinken soms in de weg. Taai slijm komt ook voor bij roken en uitdroging.
Taai slijm voorkomen of tegen gaan is moeilijk. Tips over eten en drinken bij hinderlijke slijmvorming staan in bijlage 5.
Brandend maagzuur, zuurbranden
Brandend maagzuur, ook wel zuurbranden genaamd, is een vervelend, vaak pijnlijk en branderig gevoel in de slokdarm, gelegen achter het borstbeen, tussen keel en maag. Maagzuur dat vanuit de maag omhoog komt veroorzaakt dit gevoel. Soms wordt een zure smaak geproefd. De klachten kunnen toenemen in liggende houding. Sommige mensen ervaren een kortademigheidsgevoel hierbij. Dit betekent niet dat er een probleem met de longen of de ademhaling is, het is alleen een naar gevoel.
Er zijn een aantal algemene tips over eten en drinken die kunnen helpen om klachten van brandend maagzuur te verminderen, zie bijlage 6. Daarnaast zijn er medicijnen die kunnen helpen. Enkele hiervan zijn te koop bij een drogist of apotheek, anderen zijn alleen op recept verkrijgbaar. Overleg hierover met de arts/VS/PA.
Diarree
Diarree is dunne ontlasting, die vaak meerdere keren per dag zorgt dat (acuut) toiletbezoek noodzakelijk is. Diarree kan wisselend van structuur zijn, van een brij tot waterdun. Het kan plotseling optreden en kort duren (zogenaamde acute diarree) of langer dan twee tot drie weken aanhouden (chronische diarree). Een speciale vorm van diarree is ‘overloopdiarree’. Dat komt voor bij verstopping/obstipatie. Dan loopt er dunne ontlasting langs de verstopping naar het einde van de darm.
Diarree kan door vele verschillende oorzaken ontstaan, zoals bij ziekte, bij behandelingen van ziekte (zoals bestraling, chemotherapie, invasieve pijnbestrijding en medicijngebruik), bij infecties en bij gebruik van sondevoeding.
Diarree brengt verschillende klachten met zich mee. Zo kan het buikpijn, darmkrampen, ongewild verlies van ontlasting (incontinentie), uitdroging en gewichtsverlies veroorzaken. Daarnaast kan het zorgen voor schaamte, angst en gevoelens van ‘vies’ zijn.
Bespreek diarree klachten met de arts/VS/PA om de oorzaak en de vorm van de diarree vast te stellen en eventuele tekorten aan zouten en elektrolyten tijdig te behandelen. Daarnaast zijn er tips over eten en drinken bij diarree die behulpzaam kunnen zijn, zie bijlage 7.
Obstipatie
Obstipatie of verstopping betekent dat het moeilijk is om ontlasting kwijt te kunnen, ook wel een moeilijke stoelgang of ‘moeite om naar de wc te gaan’ genoemd. Iedereen heeft een eigen ontlastingspatroon. Zodra deze gaat veranderen naar minder toiletbezoek en/of minder productie van de ontlasting per toiletbezoek, verharding van de ontlasting en buikpijn of pijn bij het ontlasten, kan er sprake zijn van een verstopping en ophoping van ontlasting in de darm.
Deze verstopping kan door verschillende oorzaken ontstaan. Onder andere door ziekte (bijvoorbeeld een tumor in de darm), behandeling van ziekte (zoals bij operaties), het gebruik van medicijnen (vooral bij opiaten, morfinestoffen), minder eten en drinken, vochttekort en te weinig vezels eten. Ook minder bewegen kan een oorzaak zijn van verstopping.
Bespreek veranderingen van het ontlastingspatroon en bijkomende klachten met de arts/VS/PA om de oorzaak van de obstipatie vast te stellen en eventuele behandelmogelijkheden (oa medicijnen, laxeermiddelen) te overleggen. Daarnaast zijn er algemene tips over voeding en vocht bij obstipatie die behulpzaam kunnen zijn, zie bijlage 8.
Passageproblemen
Wanneer het gevoel bestaat dat eten niet wil zakken of vast komt te zitten in de slokdarm naar de maag is er sprake van passageklachten. De oorzaak van passageklachten heeft te maken met een ziekte (bijvoorbeeld tumorgroei, een zweer of littekenweefsel in de slokdarm of in de overgang naar de maag) of gestoorde beweging van de slokdarm.
Vooral droog en grote stukken eten kunnen dan blijven hangen. Wat hierbij als wel en niet prettig wordt ervaren qua eten verschilt per persoon. Het is een kwestie van uitproberen wat werkt.
In sommige gevallen is behandeling mogelijk, zoals het plaatsen van een stent (een buisje wat ervoor moet zorgen dat het eten beter door de slokdarm gaat), bestraling of medicijnen.
Bespreek passageproblemen tijdig met de arts/VS/PA om de oorzaak vast te stellen en behandelopties te overleggen. Een consult bij de diëtist kan wenselijk zijn. Er zijn een aantal tips over eten en drinken bij passageproblemen die behulpzaam kunnen zijn, zie bijlage 9.
4. Bijvoeding
Wanneer het niet lukt om voldoende voedingstoffen en energie te eten tijdens de maaltijden kan bijvoeding worden gebruikt om het tekort aan te vullen en extra voedingstoffen binnen te krijgen. Dit kan in de ziektegerichte palliatieve fase belangrijk zijn tijdens behandelingen, om de fysieke conditie te ondersteunen. Hierbij is het goed een verwijzing naar de diëtist te krijgen voor informatie, adviezen en ondersteuning.
In de symptoomgerichte palliatieve fase wordt bijvoeding alleen gebruikt als toevoeging, of vervanger, van eten en drinken wanneer dit gewenst is om de fysieke conditie te ondersteunen. In de terminale- en stervensfase heeft bijvoeding geen toegevoegde waarde.
Bijvoeding bevat extra calorieën en/of eiwitten, vitamines, mineralen en spoorelementen. Sommige zijn verkrijgbaar met of zonder vezels. Er bestaan specifieke soorten bijvoedingen voor verschillende ziektebeelden. Voorbeelden van bijvoeding zijn;
- Drinkvoeding zoals nutridrink in diverse smaken
- Verrijkte toetjes en pudding
- ‘Bouwsteentjes’, verrijkte mini gebakjes
De diëtist kan hierover informeren en adviseren.
5. Sondevoeding
Sondevoeding is vloeibare voeding die rechtstreeks via een sonde, die door de neus (1) en slokdarm in de maag of in de darm eindigt, toegediend wordt. In enkele gevallen wordt de sonde via de buikwand in de maag of de darm geplaatst, dat heet een PEG-catheter (2) of jejunostomie catheter (3).
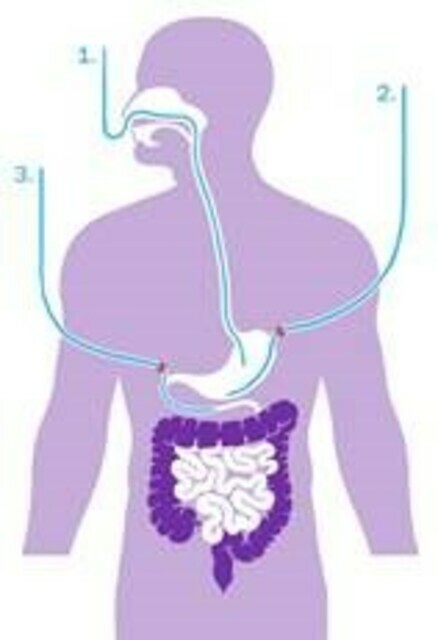
Bron afbeelding: https://www.voedingenkankerinfo.nl/wat-is-sondevoeding/
Deze voeding bevat alle voedingsstoffen die dagelijks nodig zijn, zoals koolhydraten, eiwitten, vetten, vitamines, mineralen, water en vezels. Het is bedoeld om het normale dagelijkse eten, en soms ook drinken, helemaal te vervangen. Soms wordt het als aanvulling op zelf eten en drinken gebruikt. Dat kan nodig zijn wanneer er niet zelf gegeten en gedronken kan worden. Bijvoorbeeld na een operatie of door een bepaalde behandeling. Soms door problemen van de mond, gebit, slokdarm of maag. Dit kan in de ziektegerichte fase maar ook in de symptoomgerichte fase voorkomen. Het is goed om te weten dat de neus-maagsonde waardoor de voeding wordt toegediend af en toe vervangen moet worden en dat voor toediening van de voeding een (mobiele) pomp gebruikt wordt.
Voor informatie en adviezen ten aanzien van sondevoeding in de ziektegerichte fase wordt verwezen naar de afdeling diëtetiek.
Wanneer de sondevoeding in de (terminale) symptoomgerichte palliatieve fase wordt gegeven als complete vervanger van zelf eten, komt er een moment waarop besloten wordt deze te stoppen. Dat kan op eigen verzoek zijn of het is een medische beslissing omdat de voeding niet langer van toegevoegde waarde is. Het kan ook voorkomen dat de sondevoeding, of de sonde, klachten geeft of klachten in stand houdt. Dan is stoppen met voeden en de sonde verwijderen verstandig. Dit kan een grote beslissing zijn. Daarmee wordt het toedienen van voedingstoffen en vocht gestopt en als er dan niet zelf gedronken wordt verdwijnt alle vochtinname.
Het is goed om te weten dat onder normale omstandigheden iemand in de (terminale) symptoomgerichte fase veranderingen in eten en drinken meemaakt. De eetlust vermindert, voedingsstoffen worden anders (of niet) door het lichaam opgenomen, gewichtsafname is onvermijdelijk en richting de stervensfase stopt het eten vaak helemaal. Dit weten kan helpen te begrijpen dat het toedienen van sondevoeding in deze fase een kunstmatige handeling is om voeding het lichaam in te krijgen die iemand in een natuurlijk beloop niet zelf tot zich zou nemen. Het lichaam geeft zelf de behoefte aan voeding en vocht aan. Wanneer die behoefte er niet (meer) is, is het goed om kunstmatig toegediende voeding te stoppen.
Over het algemeen is dit een beslissing die enige tijd voor, of tijdens, de stervensfase genomen wordt.
6. Totale Parenterale Voeding (TPV)
Als normaal eten en drinken, bijvoeding en sondevoeding niet lukt of kan, is er soms de mogelijkheid om totale parenterale voeding (TPV) te krijgen. Parenteraal betekend ‘op een andere wijze dan via het maag-darmkanaal in het lichaam gebracht’. Deze voeding bevat alle voedingsstoffen die nodig zijn en wordt via de bloedbaan in het lichaam toegediend. Daarvoor wordt een perifeer ingebrachte centrale catheter (PICC)
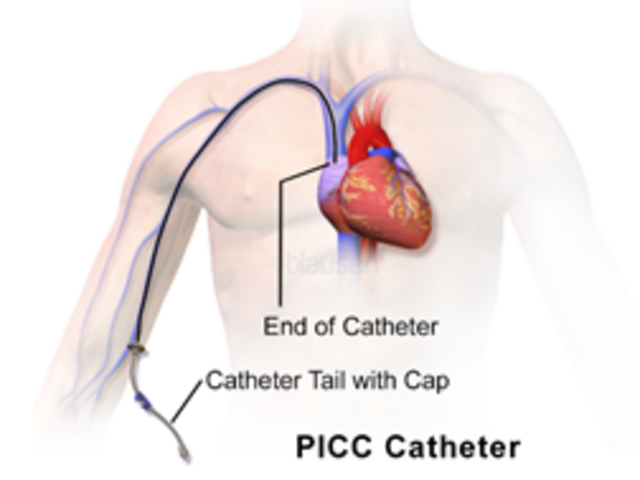
(Bron afbeelding: https://nl.wikipedia.org/wiki/PICC-lijn)
of centraal veneuze catheter (CVC) ingebracht. Dit zijn dunne, ietwat langere slangetjes die in een ader worden gebracht en opgeschoven worden tot vlakbij het hart. Daar is de ader groter en minder gevoelig voor beschadiging. Zo kan er voor een langere tijd TPV worden gegeven.
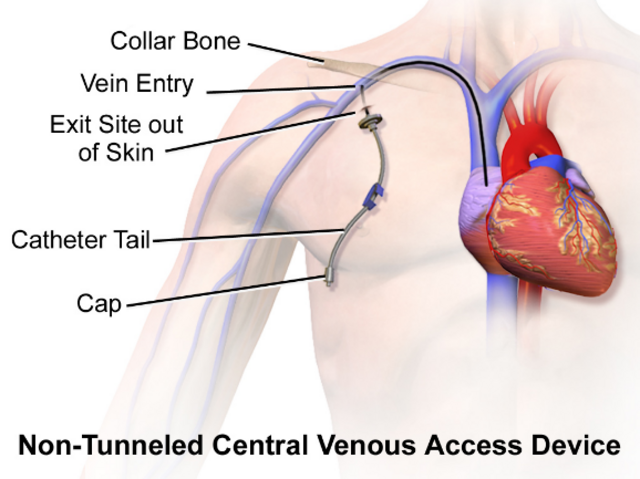
Bron afbeelding: https://en.wikipedia.org/wiki/Central_venous_catheter
TPV kan in de ziektegerichte- en in de symptoomgerichte palliatieve fase worden gegeven. In de ziektegerichte fase is dat, net zoals bijvoeding en sondevoeding, gericht op behoud van lichaamsgewicht, spiermassa en conditie. De arts/VS/PA zal TPV voorschrijven. Voor meer informatie ten aanzien van TPV in de ziektegerichte fase wordt verwezen naar de afdeling diëtiek.
In de symptoomgerichte fase kan TPV gegeven worden voor behoud van kwaliteit van leven omdat iemand gevoed wordt en, zolang dat bijdragend is, enigszins in conditie kan blijven.
Het is goed om te weten dat de CVC of PICC bijzondere zorg en aandacht nodig heeft. Hiervoor is het nodig dat er technische thuiszorg ingeschakeld wordt. De voeding wordt met gebruik van een (mobiele) pomp toegediend. Soms is het nodig tussentijds bloedbepalingen te doen waarvoor een bloedafname nodig is. De arts/VS/PA of diëtist kan hierover meer informatie geven.
Voor TVP geldt dat er een moment komt dat het gestopt wordt omdat het niet meer bijdragend is. Dat kan op eigen verzoek zijn of het is een medische beslissing. Het kan ook zijn dat de TPV, of de CVC of PICC, klachten geeft of klachten in stand houdt. Dan is het stoppen van de TPV en het verwijderen van de toedieningslijn verstandig. Dit kan een grote beslissing zijn. Het toedienen van voedingstoffen en vocht wordt gestopt en als er dan niet zelf gedronken wordt verdwijnt alle vochtinname. Normaal gesproken is dit een beslissing die enige tijd voor, of tijdens, de stervensfase genomen wordt.
Ook hier is het is goed om te weten dat onder normale omstandigheden iemand in de (terminale) symptoomgerichte fase veranderingen in eten en drinken meemaakt. De eetlust vermindert, voedingsstoffen worden anders (of niet) door het lichaam opgenomen, gewichtsafname is onvermijdelijk en richting de stervensfase stopt het eten vaak helemaal. Dit weten kan helpen te begrijpen dat het toedienen van TPV in deze fase een kunstmatige handeling is om voedingsstoffen het lichaam in te krijgen die iemand in een natuurlijk beloop niet zelf tot zich zou nemen. Het lichaam geeft zelf de behoefte aan voeding en vocht aan. Wanneer die behoefte er niet (meer) is, is het goed om kunstmatig toegediende voeding te stoppen.
Bijlage 1. Voedingstips bij weinig eetlust
Bron: voedingenkankerinfo.nl
- Verdeel het eten in meerdere, kleinere porties over de dag. Bijvoorbeeld 6-7 keer per dag een kleinere hoeveelheid eten. Soms kan alleen het idee van een vol bord leeg moeten eten al voor stress zorgen.
- Als het alleen maar lukt kleine hoeveelheden te eten, is het belangrijk om ervoor te zorgen dat de producten die gegeten en gedronken worden voldoende energie en eiwitten bevatten. Goede opties zijn bijvoorbeeld volle zuivel, kaas, brood of crackers dik belegd. Ook is het mogelijk wat (olijf)olie, boter of crème fraiche toe te voegen aan de warme maaltijd.
- Bekijk welke producten lekker zijn en welke hiervan ook veel voedingstoffen bevatten. Zorg dat deze producten altijd in huis zijn. Zo kan op het eetmoment zelf besloten worden waar de meeste zin naar uit gaat.
- Drinken gaat soms makkelijker dan eten. Maak bijvoorbeeld eens een smoothie met kwark, fruit en wat havermout of pindakaas.
- Probeer tijdens de maaltijd niet te drinken. Dit kan snel een vol gevoel geven. Drink wel voldoende tussen de eetmomenten door.
- Maak eetmomenten zo ontspannen mogelijk. Het kan helpen om voor het eten even te rusten of even naar buiten te gaan. Probeer uit wat prettig is. Misschien voelt het ’t meest ontspannen in een rustige ruimte zonder afleiding. Het kan ook zo zijn dat afleiding tijdens het eten juist helpt, bijvoorbeeld door muziek te luisteren, televisie te kijken of met iemand te kletsen.
- Maak het eten aantrekkelijk door een leuk servies te gebruiken. Dek de tafel mooi en leg het eten zo aantrekkelijk mogelijk op het bord. Probeer bijvoorbeeld meerdere kleuren groente te gebruiken.
- Let op de lichaamshouding. Met rechtop te zitten tijdens het eten, kan eten beter zakken. Hierdoor is er minder snel een vol gevoel.
Bijlage 2. Voedingstips bij misselijkheid en braken
Bron: voedingenkankerinfo.nl
- Eet en drink bij bestraling in het buikgebied of bij de maag vanaf een half uur van tevoren tot een half uur erna niet. Bij chemotherapie nemen misselijkheidsklachten meestal een uur na de behandeling af. Wacht tot die tijd met eten en drinken
- Eet en drink op het moment dat er minder misselijkheid aanwezig is. Houd bij heftige misselijkheid een eetpauze.
- Eet vaker kleine lichte maaltijden of snacks in plaats van grote maaltijden.
- Kies voor koude gerechten of laat eten eerst afkoelen. Koude gerechten vallen bij misselijkheid vaak beter in de smaak dan warme gerechten.
- Zorg ervoor dat er altijd iets in de maag is. Een lege maag kan namelijk ook een misselijk gevoel geven. Met name ’s morgens vroeg kan het helpen om te knabbelen op droog voedsel, zoals toastjes, crackertjes of een soepstengel.
- Zuig of kauw op een ijsklontje, kauwgom, waterijsje of zachte stukjes fruit. Door te zuigen op iets gaan de speekselklieren werken. Dit voorkomt een droge mond en een vieze smaak.
- Probeer gember of pepermunt om het gevoel van misselijkheid te verminderen en de maag tot rust te brengen.
- Zorg dat er voldoende gedronken word. Een tekort aan vocht verergert de misselijkheid. Aan de kleur van de urine is te zien of er genoeg gedronken wordt. Donkergekleurde urine betekent een tekort aan vocht.
- Kijk of het drinken van dranken met prik helpt tegen de misselijkheid. Het koolzuur in deze dranken kan helpen om een te veel aan lucht uit de maag op te boeren en zo het gevoel van misselijkheid te verminderen. Zorg dat de dranken bij het drinken niet te koud zijn, dit kan weer maagklachten geven.
- Vermijd producten die misselijkheid kunnen veroorzaken, zoals vet eten en sterk gekruid en geurig eten.
- Zorg voor frisse lucht en ga sterke etensgeuren uit de weg. Door etensgeuren te ruiken kan misselijk ontstaan of erger worden.
- Haal eten en drinken dat niet meer opgegeten of gedronken gaat worden uit het zicht.
- Zit rechtop tijdens het eten en blijf tot een half uur na het eten rechtop zitten. De maaltijd kan zo beter zakken en misselijkheid voorkomen.
- Probeer te ontspannen tijdens het eten, onder andere door te zorgen voor een rustige eetomgeving. Bezorgdheid en opwinding kunnen misselijkheid namelijk verergeren. Forceer niets.
- Overleg met de arts/VS/PA of medicijnen tegen de misselijkheid kunnen helpen.
Bijlage 3. Voedingstips bij een droge mond
Bron: voedingenkankerinfo.nl
- Spoel regelmatig de mond; het spoelen van de mond met een zoutoplossing kan helpen tegen een droge mond. Spoel de mond hierna met water. Een zoutoplossing kan zelf gemaakt worden door twee theelepels keukenzout toe te voegen aan 1 liter (lauw) water. Bewaar de oplossing maximaal 1 dag in de koelkast. Maak ieder dag een nieuwe oplossing klaar. Bij de drogist en apotheek zijn kleine flesjes te koop die met de zoutoplossing gevuld kunnen worden voor thuis en onderweg. Ook bestaan er verschillende soorten kunstspeeksel. Bespreek met de arts/VS/PA of mondhygiënist of dit kan helpen. Kunstspeeksel is zonder recept te verkrijgen bij de apotheek.
- Zorg dat er altijd drinken bij de hand is, ook ’s nachts. Neem ook onderweg altijd een waterflesje mee. Neem gedurende de dag kleine slokjes water.
- Hou de mond goed schoon; bij een droge mond is er grotere kans op ontstekingen en gaatjes in het gebit. Poets daarom na elke maaltijd het gebit, maar maximaal vier keer per dag. Gebruik hiervoor een zachte tandenborstel en tandpasta met fluoride of een mentholvrije of milde tandpasta. Spoel de mond goed na elke maaltijd en na het eten van suikerrijke of zure producten. Bij het dragen van een kunstgebit is het belangrijk deze regelmatig schoon te maken met een milde zeep. Verzorg daarnaast ook de lippen goed. Vet tegen uitdroging de lippen regelmatig in met een lippenbalsem.
- Eet friszure producten; het eten van friszure producten zorgt voor de aanmaak van dun speeksel. Denk aan producten als ananas, augurk, komkommer, zilveruitjes, appel, tomaat, citroen of sinaasappel. Bij beschadigingen in de mond kan het eten van zulke zure producten echter pijn doen. Eet dit dan vooral niet.
- Blijf goed kauwen; kauwen zorgt voor de aanmaak van meer speeksel. Door bijvoorbeeld op (suikervrije) kauwgom, komkommer of stukjes wortel te kauwen wordt er meer speeksel aangemaakt. Ook zuigen op waterijs, of pepermunt kan helpen om meer speeksel aan te maken. Maar omdat deze producten suiker bevat kan het gebruik ervan het ontstaan van gaatjes in de tanden bevorderen. Beperk het aantal ‘zoet-momenten’ en gebruik daarom vooral producten zonder suiker om de speekselaanmaak te stimuleren.
- Drink tijdens het eten; neem bij iedere hap eten iets te drinken, zodat het vocht door kauwen met het eten wordt vermengd. Gebruik dranken om harde producten zachter te maken. Denk aan het dippen van een koekje in de thee of melk en brood in soep of bouillon. Voeg extra jus en sauzen toe; voeg aan de maaltijd extra jus, saus, crème fraîche, mayonaise of boter toe. Dit helpt om de maaltijd zachter te maken en gemakkelijker te kunnen eten. Ook een pastagerecht met extra saus kan prettig zijn bij een droge mond.
- Kies zachte, smeuïge voeding; brood kun je vervangen door verschillende soorten pap, vla, kwark of drinkontbijt. Neem ook eens ontbijtproducten als muesli of cornflakes met yoghurt of melk. Brood kan ook zonder korst of geroosterd gegeten worden. Kies voor smeuïg beleg, zoals smeerkaas, roerei, paté, leverpastei, jam, honing, fijngemaakt fruit en vlees-, ei- of vissalade. Ook het toevoegen van extra boter, room, crème fraîche, mayonaise of olie kan helpen om het eten zachter te maken. Wanneer er soep gegeten wordt, zorg dan dat dit een goed gevulde maaltijdsoep is zodat er voldoende voedingsstoffen in zitten. Bouillon kan gedronken worden maar bevat nauwelijks voedingsstoffen om een volledige maaltijd te kunnen vervangen.
Bijlage 4. Voedingstips bij kauw en slikproblemen
Bron: voedingenkankerinfo.nl
- Pas de structuur van de voeding aan; als kauwen en/of slikken lastig is, kan het helpen om voor zachtere voeding te kiezen. Denk hierbij aan brood zonder korst, een stamppotje, risotto. Soms is het nodig om het eten te pureren. Er zitten dan helemaal geen harde stukjes meer in de voeding. Als gepureerd eten ook niet lukt, kan het nodig zijn om over te gaan op vloeibare voeding zoals yoghurt, soep en smoothies.
- Varieer in kleur; zachte, gemalen of vloeibare voeding ziet er niet altijd leuk uit. Ook kan gemalen of vloeibare voeding anders smaken. Maaltijden kunnen aantrekkelijker gehouden worden door te variëren met verschillende kleuren van groenten. Met kruiden kunnen de gerechten op smaak gemaakt worden. Kijk op de smaakpagina van voedingenkankerinfo.nl voor handige tips en adviezen bij verandering van smaak.
- Kies voor andere voedingsmiddelen; in vloeibare voeding zit over het algemeen minder calorieën en voedingsstoffen dan ‘gewone’ voeding. Het kan ook zijn dat er minder gegeten wordt doordat het kauwen en slikken pijnlijk is. Hierdoor is het vaak moeilijker om op gewicht te blijven. Kies dan voor volle producten, zoals volle melk en volle yoghurt. Er kunnen ook producten toegevoegd worden aan de maaltijd, zoals room en crème fraîche.
- Inspiratie voor recepten; op de website voedingenkankerinfo staan allerlei recepten. Bij deze recepten is aangegeven hoe grof of fijn de maaltijd is. Zo zijn er recepten te vinden die prettig kunnen zijn bij kauw- en slikproblemen. Het is mogelijk recepten te filteren op ‘gemalen’, waardoor eenvoudig recepten te vinden zijn die passen bij de eigen wensen.
- Bij slikproblemen kan een arts/VS/PA een verwijzing maken naar een logopedist.
Bijlage 5. Voedingstips bij slijmvorming in de mond of keel
Bron: voedingenkankerinfo.nl
- Eet of drink friszure producten; het eten van friszure producten zorgt ervoor dat er meer dun, waterig speeksel in de mond wordt gemaakt. Dit helpt tegen de vorming van taai slijm. Denk hierbij aan ananas, augurk, komkommer, zilveruitjes, appel, kiwi, druiven (zonder pit), mandarijnen, sinaasappelen en tomaat. Ook sauzen zoals piccalilly, tomatenketchup en dressings op azijnbasis kunnen helpen om waterig speeksel aan te maken.
- Zijn er gevoelige slijmvliezen of irritaties in de mond, dan kan het eten of drinken van zulke zure producten pijn doen. Doe dit dan vooral niet.
- Spoel de mond met water met prik; spoelen met bruisend of zacht bruisend water kan helpen om het slijm in de mond iets op te lossen. Spoelen met cola (light) kan soms ook helpen. Probeer uit of dit helpt. Bij irritaties in de mond hebt kan dit pijn doen. Doe dit dan vooral niet.
- Spoel de mond na het drinken van melk; melk is niet de oorzaak van slijmvorming, maar melk kan wel een plakkerig gevoel geven. Spoel na het drinken van melk direct met water, koffie of thee. Zure melkproducten zoals karnemelk en (drink-)yoghurt geven een minder plakkerig gevoel. Ook producten die gemaakt zijn van gekookte melk zoals pap en vla geven minder klachten. Soms bevalt soja-, amandel- of havermoutdrank beter dan gewone melk. Let bij deze dranken wel op dat er calcium en vitamine D aan toegevoegd is.
- Spray of spoel de mond met een zoutoplossing; door een zoutoplossing in de mond te sprayen of er de mond mee te spoelen kan het slijm in de mond wat oplossen. Een zoutoplossing is te maken door twee kleine (afgestreken) theelepels keukenzout toe te voegen aan een liter (lauw) water. Bewaar de oplossing maximaal 1 dag in de koelkast. Maak ieder dag een nieuwe oplossing klaar. Bij de drogist en apotheek zijn kleine lege sprayflacons te koop die te vullen zijn met de zoutoplossing om thuis en onderweg makkelijk te sprayen.
- Gebruik ijsblokjes of ijswater; (IJs)koud water kan helpen om het slijm wat wateriger te maken. Dit vermindert een plakkerig gevoel in de mond na het eten.
- Vraag advies aan een mondhygiënist; een mondhygiënist kan laten zien hoe het taaie slijm het beste verwijderd kan worden en kan praktische tips geven om de mond te verzorgen.
Bijlage 6. Voedingstips bij brandend maagzuur of reflux
Bron: voedingenkankerinfo.nl
- Grote maaltijden stimuleren de maag om maagzuur te maken. Door regelmatig kleine porties te eten, wordt de maag minder belast en wordt er minder maagzuur gemaakt. Verdeel de maaltijden over minimaal zes momenten op de dag.
- Zorg voor een goede stoelgang en probeer verstopping te voorkomen. Een goede stoelgang, met regelmatig ontlasting, maakt de kans op klachten van brandend maagzuur kleiner.
- Vette maaltijden stimuleren de aanmaak van maagzuur. Gebruik daarom weinig vet bij de maaltijden en maak de porties kleiner om de totale hoeveelheid vet te beperken. Eet ook weinig vet vlees, weinig vette jus en geen extra boter of mayonaise.
- Eet niet kort voor het slapen gaan; eet niet meer vanaf twee uur voor het naar bed gaan. Eten stimuleert de aanmaak van maagzuur. Door dit extra maagzuur en de liggende houding tijdens het slapen kan er sneller last ontstaan van brandend maagzuur in de slokdarm. Het helpt om te slapen met een verhoogd hoofdeinde. Als het bed zelf die mogelijkheid niet heeft, kan door een kussen onder het matras bij het hoofdeinde te leggen deze wat hoger worden gemaakt.
- Eet rustig; als er te gehaast gegeten wordt, wordt lucht ingeslikt. Dit kan brandend maagzuur veroorzaken. Neem daarom de tijd voor het eten en kauw goed. Ook bij het nemen van grote happen kan er lucht in de maag komen, wat het brandend maagzuur kan verergeren. Dit geldt ook voor het kauwen op kauwgom; doe dat dus liever niet.
- Vermijd bepaald voedsel; er zijn enkele aanwijzingen dat bepaalde producten de kans op brandend maagzuur kunnen vergroten. Dit zijn onder andere: alcohol, chocolade, pepermunt, koffie en koolzuurhoudende dranken. Eet of drink deze producten liever niet.
Bijlage 7. Voedingstips bij diarree
Bron: voedingenkankerinfo.nl
- Eet zo gevarieerd mogelijk, zonder strenge beperkingen; varieer met smaken en probeer iedere twee uur iets te eten en te drinken. Vasten of minder eten is niet verstandig. Door de diarree krijgen de darmen minder tijd om voedingsstoffen op te nemen. Daardoor is het juist goed om wat meer te eten als dat lukt. Dat zorgt er voor dat voldoende voedingsstoffen binnenkomen en dat het lichaam niet uitgedroogd raakt. Een streng dieet is niet verstandig. Dit kan er namelijk voor zorgen dat de darmen zich minder goed herstellen. Alleen bij oorzaken zoals een voedselallergie of intolerantie, kan een specifiek dieet helpen.
- Drink voldoende; drink minstens 1,5-2 liter per dag. Dat zijn 12 -16 kopjes of glazen. Alle soorten vocht tellen mee. Denk aan water, koffie, thee en bouillon, of af en toe ter variatie sap, limonade, appelmoes, vla, en yoghurt. Veel drinken kan in het begin lastig zijn omdat er niet altijd dorst ervaren wordt. Het kan helpen om op te schrijven wat er gedronken is. Zo is te zien hoeveel er gedronken is en of dat voldoende is. Probeer het drinken goed over de dag te verdelen.
- Eet voldoende vezels; vezels uit de voeding houden vocht vast, waardoor de ontlasting meer gebonden en dikker wordt. Kies voor fijne vezels, zoals in fijn volkorenbrood, aardappelen en fruit. Deze vezels zorgen niet voor extra prikkels in de darmen.
- Eet of drink (tijdelijk) meer zout; bij diarree verliest het lichaam veel zout. Dat moet worden aangevuld. Neem regelmatig een kopje soep of bouillon. Dat is zelf te maken, maar bouillon van een bouillontablet of oplossoep zoals Cup-a-Soup zijn ook goed. Eet op brood hartig beleg zoals kaas of hummus. Kies als tussendoortje blokjes kaas, olijven, zoutjes of gezouten noten. Neem bij de warme maaltijd net iets meer zout, milde kruidenmengsels of sauzen met toegevoegd zout. Wanneer de diarree over is, volg dan weer de aanbevelingen van het Voedingscentrum en matig de zout inname.
- Eet kleine porties; vermijd grote maaltijden. Neem liever vaker kleinere porties op een dag. Dit is beter voor de maag en darmen.
- Beperk koffie en alcohol; koffie prikkelt de darmen. Daarom is het goed om bij diarree minder koffie te drinken. Er kan dan, bijvoorbeeld, gekozen worden meer thee te drinken. Alcohol prikkelt ook de darmen. Daarom is het beter geen alcohol te drinken.
- Beperk melk en melkproducten; in melk en melkproducten zoals vla en pap zit van nature melksuiker (lactose). Dit wordt bij diarree soms moeilijker verteerd in de darmen. Daarom is het goed om niet meer dan 2-3 keer op een dag melk, vla of pap te eten of te drinken. Zure melkproducten zoals karnemelk en yoghurt verteren gemakkelijker omdat daarin minder melksuiker zit. Wanneer drinkvoeding gebruikt wordt, is dit meestal geen probleem, want die bevatten niet veel melksuiker.
- Eet of drink geen suikervrije producten met de zoetstof sorbitol; voedingsmiddelen met sorbitol kunnen zorgen voor diarree. Sorbitol zit vaak in kauwgom, keelpastilles, snoepjes, light frisdranken, cake en koekjes. Op de verpakking staat of er in een product sorbitol zit.
- Zuiveldrankjes met speciale bacteriën helpen soms wel, soms niet; als de diarree is ontstaan door chemotherapie is het beter om zuiveldrankjes met speciale goede bacteriën (probiotica) niet te drinken. Doe dit ook niet als er een verminderde weerstand is door intensieve chemotherapie. De bacteriën in deze drankjes zijn in dan niet altijd veilig. Als de diarree komt door antibiotica, kunnen probiotica wel helpen om de darm sneller te laten herstellen. Dit kan gebruikt worden na het stoppen van de antibiotica.
Bijlage 8. Voedingstips bij obstipatie/verstopping
Bron: voedingenkankerinfo.nl
- Eet voldoende vezels; bij verstopping kunnen vezels samen met voldoende vocht de ontlasting soepel en zachter maken en houden. Ook houden vezels de darm in beweging. Kies zoveel mogelijk voor volkoren producten. Doe dit alleen als er veel bij gedronken kan worden. Wanneer er veel vezels gegeten worden maar te weinig gedronken, zal de stoelgang namelijk nog moeilijker worden. De combinatie van vezels en vocht is dus erg belangrijk. Vezels zitten onder andere in volkorenbrood, volkoren pasta, zilvervliesrijst, volkoren couscous, groente, fruit, noten, pitten en zaden.
- Drink ongeveer 1,5 - 2 liter per dag; vocht is nodig om de ontlasting soepel en zacht te krijgen. Anderhalf tot twee liter vocht per dag staat gelijk aan 10-15 glazen per dag. Niet alleen water telt als vocht, maar ook andere dranken als thee, koffie en melk. Daarnaast tellen ook soep, vla en yoghurt mee.
- Kom in beweging voor zover mogelijk; bewegen zoals wandelen of fietsen zorgt ervoor dat de darmen in beweging komen. De ontlasting zal zich op die manier makkelijker door de darmen heen verplaatsen. De stoelgang zal zo makkelijker worden.
- Ontbijt elke dag; zorg dat iedere dag begint met een goed ontbijt, bijvoorbeeld een schaaltje kwark met fruit en muesli of 2 sneeën volkorenbrood met beleg met daarbij 1-2 glazen drinken. ’s Nachts bewegen de darmen minder dan overdag. Door te ontbijten komen de darmen op gang.
- Medicijnen voor de stoelgang; er zijn medicijnen die ervoor zorgen dat de stoelgang makkelijker gaat. Vraag de arts/VS/PA hiernaar. Als er medicijnen met morfine (opiaten) gebruikt worden, is een laxeermiddel altijd nodig. Vraag altijd aan de arts welk laxeermiddel gebruikt moet worden.
- Stel toiletbezoeken niet uit; ga meteen naar het toilet als het voelt dat het moet, stel dit niet uit. Door het uit te stellen verdwijnt de prikkel en wordt de verstopping erger. Let ook op de lichaamshouding op de wc. Zet eventueel een voetenbankje of opstapje onder de voeten. Dit zorgt voor een betere houding.
- Rustige omgeving; probeer te zorgen voor een rustige omgeving met genoeg privacy zodat er genoeg ontspanning is om naar het toilet te gaan.
- Vraag om hulp; wanneer de verstopping niet lijkt te verbeteren, vraag dan om advies aan de arts/VS/PA of diëtist.
Bijlage 9 Voedingstips bij passageproblemen
Bron: voedingenkankerinfo.nl
- Eet langzaam en met aandacht. Bij een vernauwing van de doorgang van de maag of slokdarm kost het tijd om de voeding te laten zakken. Bij snel eten blijft de voeding gemakkelijk hangen. Neem daarom de tijd en eet langzaam.
- Kauw goed. Door goed te kauwen worden alle stukken eten kleiner gemaakt en kan dit gemakkelijker door de slokdarm gaan.
- Kies voor fijngemaakte, gemalen of vloeibare voeding. De voeding moet zacht en fijn zijn zodat het goed glijdt en niet blijft hangen. Grote stukken voedsel kunnen in een smalle doorgang blijven hangen en klachten veroorzaken. Snijd het eten daarom in kleine stukjes en neem kleine happen.
- Wanneer er een vernauwing bestaat, en er is een stent geplaatst, is het belangrijk goed rechtop te zitten tijdens de maaltijden. Het eten kan zo goed zakken. Zo raakt de stent niet verstopt.
- Eet vaker kleine maaltijden. Grote maaltijden kunnen vermoeiend zijn en makkelijker blijven hangen in de slokdarm of maag. Neem daarom regelmatig een kleine maaltijd. Eet om de 1-2 uur in plaats van 3 hoofdmaaltijden en sla geen maaltijden over.
- Drink bij het eten zodat de voeding goed vochtig is en gemakkelijker door de slokdarm en maag gaat. Hard of droog eten kan gesopt worden (dippen) in thee, koffie of melk om het zachter te maken. Als er een stent geplaatst is, is het belangrijk om ook een uur na de maaltijd iets te drinken om zo de stent door te spoelen.
- Voeg bij de warme maaltijd sauzen of jus toe. Denk aan appelmoes, fritessaus, tomatenketchup, cranberry compote.
- Smeer op brood (zonder korst) smeuïge belegvarianten zoals sandwichspread, kruidenroomkaas of een salade waar veel saus/dressing bij zit (bijvoorbeeld zalmsalade, tonijnsalade of eiersalade). Let wel op dat de salade geen grote en harde stukken groente bevat.
- Soms gaan vettere producten, zoals avocado, haring, paling of gerookte zalm, makkelijker door de slokdarm en maag.
- Indien er een stent geplaatst is, is een individueel dieetadvies gewenst, vraag dan de arts/VS/PA om een verwijzing naar de diëtist.
